2024年4月15—21日是第30个全国肿瘤防治宣传周,今年宣传周主题是“综合施策,科学防癌”,并提出“防癌抗癌,早筛早诊”“体重管理,从我做起”“核心知识,你我知晓”等子话题。为助力扩大癌症防控科普宣传,普及抗癌健康知识,全面提升全社会癌症防控意识,康迅网特邀天津医科大学肿瘤医院黄育北教授就我国肿瘤防控形势、防癌核心知识和早期筛查等问题进行解读。
专家简介
天津医科大学肿瘤医院 黄育北教授公共卫生学博士,副研究员,硕士研究生导师
天津医科大学肿瘤医院,肿瘤流行病与生物统计研究室研究员
中国抗癌协会癌症筛查与早诊早治专业委员会常务委员
北京乳腺病防治学会第三届转化医学专委会常务委员
天津市“131”创新型人才培养工程第三层次人才
天津医科大学肿瘤医院第三批青年创新优秀人才
主持国家自然科学基金项目、天津市自然科学基金项目、天津市卫生健康委员会基金项目各1项,参与国家重点研发2项、国家科技支撑项目2项、国自然及省部级项目10余项。
获国际抗癌联盟技术奖学金1项,参与获得天津市科技进步奖特等奖1项、中国抗癌协会科技奖一等奖和二等奖各1项、国家专利1项。
发表文章80余篇,其中第一作者或通讯作者SCI文章25篇。
BMJ,BMJ Global Health,Lancet Regional Health等25篇中英文杂志审稿专家。
一、我国癌症呈现“三高一低”的流行趋势
美国癌症学会旗下的CA Cancer J Clin杂志是国际肿瘤领域权威期刊之一,其发表的全球癌症统计报告显示,2022年全球为新发癌症1997万例,其中我国新发癌症近482万例,约占全球新发病例的24%。同期,全球癌症死亡约974万例,我国癌症死亡近257万例,约占全球死亡病例的27%。 统计显示,我国前5位癌症发病例数约占全部癌种的58%,前5位癌症死亡例数约占全部癌种的67%。
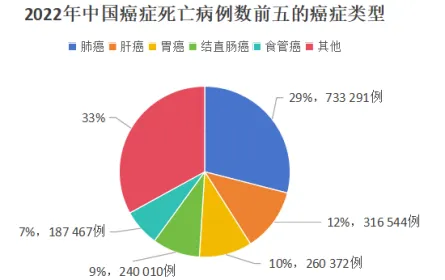

从以上数据看,如果可以有效防控发病例数前5位的癌症,即可降低将近60%的癌症疾病负担。但现实情况是,2000—2018年,除食管癌、胃癌和肝癌外,我国多数癌症发病率均显著上升。庆幸的是,2003—2015年,我国绝大多数癌症的预后均得到明显改善,总体5年生存率从2003年的30.9%上升至2012年的40.5%,但相较于美国(癌症5年总体生存率为69.3%),除胃癌和食管癌,我国绝大部分癌症5年生存率仍有较大差距。
此外,癌症给我国居民造成沉重的疾病负担。调查显示,在我国,每2位癌症患者中,就有1位患者在借钱看病;每10位癌症患者中,就有1位因为缺钱而不得已放弃一些治疗手段。因财务困难而放弃治疗方案的比例依次为化疗(38.0%)、手术治疗(25.7%)、靶向治疗(11.2%)、放疗(5.0%)、中药治疗(3.9%)、激素治疗(2.2%)。有接近一半的癌症幸存者经历了经济困难,约67%的患者借款10 000—49 999元,18%的患者借款超过50 000元。
总体来看,我国癌症呈现出“三高一低”的严峻现状。即高发病率(每年新发约400万例,8人/min)、高病死率(每年死亡约240万例,5人/min)、高经济负担(全国卫生总费用超5.4万亿)、低生存率(总体5年生存率约40.5%)。
二、科学防癌,了解核心知识
在宿主因素(遗传、表现遗传、微生物量、年龄、性别、代谢状态、炎症状态和免疫功能等)、环境因素(食品污染、病毒感染、辐射、环境致癌物等)、饮食/生活方式因素(营养素、能量摄入、植物化学物质,及酒精、体育锻炼、吸烟等)的共同作用下,正常上皮细胞转化为癌前病变,并进一步发生浸润性癌症,在这一过程中会发生一系列的分子事件改变。
我们需要关注的核心是,宿主因素是无法改变的因素,而环境因素和饮食/生活方式因素都是可以改变的因素。
1.年龄与癌症
一项研究显示,我国浙江省男性和女性终生累积癌症发病风险分别为26.6%和23.2%。另一项研究显示,美国男性和女性终生累积癌症发病风险分别为40.9%和39.1%。随着年龄的增长,患癌症风险会逐渐增高。
2.遗传因素与癌症
截至2023年8月,全球已有近650项肿瘤全基因组关联研究报道了近9000个遗传易感位点(低外显率常见变异),可解释10%~30%的癌症遗传度。2020年,有研究对66种癌症的28 076个肿瘤样本进行基因测序,共发现了568个癌症驱动基因,而驱动基因突变(高外显率罕见突变,如P53和BRCA1等)将带来更大的患癌风险。
何种情况属于癌症家族史?
为了避免癌症家族史概念的泛化及因此而导致的恐慌,《中国肿瘤整合诊治技术指南(CACA)》对于癌症家族史给出了明确的定义,即两位或更多一级或二级亲属被诊断为同一癌症。
3.可改变因素与癌症
一项研究显示,2019年全球归因于可改变危险因素的癌症负担为42.0%(男48%,女34%),前3位因素分别是吸烟(男33.9%,女10.7%)、饮酒(男7.4%,女2.3%)和高体重指数(BMI,男4.3%,女4.7%)。各省份归因风险比例差异较大,最低为上海(35.2%),最高为黑龙江(52.9%)。
(1)饮食与癌症
《膳食、营养、运动与癌症:全球观点摘要》指出,“快餐”或其他高脂肪和高糖的加工食品通过增加体重来升高肥胖相关癌症的风险,而蔬菜和水果通过提供维生素、矿物质和植物化合物等,保护体内细胞免受致癌损伤。
(2)吸烟与癌症
早在1950年,烟草就被认定为肺癌致癌物。随后大量证据表明,吸烟可增加肺癌以外的17个部位(肾、输尿管、膀胱、卵巢、宫颈、鼻腔、鼻咽、口腔、口咽、下咽、喉、食管、胃、肝、胰腺、大肠等)的癌症风险。此外,国际癌症研究机构开展的相关研究证实,被动吸烟也具有致癌性。
(3)超重、肥胖与癌症
超重或肥胖会增加15种癌症的发病风险(食管腺癌、绝经后乳腺癌、胃癌、胰腺癌、肾癌、结直肠癌、前列腺癌、多发性骨髓瘤、某些类型的头颈癌、甲状腺癌、肝癌、胆囊癌、卵巢癌、子宫内膜癌、脑膜瘤),超重或肥胖增加癌症风险的主要原因包括:慢性低水平炎症、激素的临时“储存库”和增加糖尿病相关癌症。相反,体育锻炼可降低9种肿瘤的发病风险(食管腺癌、绝经后乳腺癌、胃癌、肾癌、结直肠癌、肝癌、子宫内膜癌、肺癌、膀胱癌)。
全球癌症负担的肥胖归因比例,女性相较于男性高(死亡:女性4.7% vs. 男性4.3%;发病:女性5.4% vs. 男性1.9%)。
如何判断超重和肥胖?
《中国居民肥胖防治专家共识(2022)》中国人群BMI判断标准:
体重过低BMI<18.5。
正常BMI18.5~23.9。
超重BMI24.0~27.9。
肥胖BMI≥28.0。
(4)饮酒与癌症
饮酒明确增加6种癌症风险,包括某些类型的头颈癌、食管癌、乳腺癌、结直肠癌、肝癌和胃癌。饮酒增加癌症风险的主要原因是:乙醇在体内代谢为乙醛,而乙醛是明确的致癌物,此外,饮酒会影响维生素等营养素的吸收,也可增加癌症风险。
(5)感染与癌症
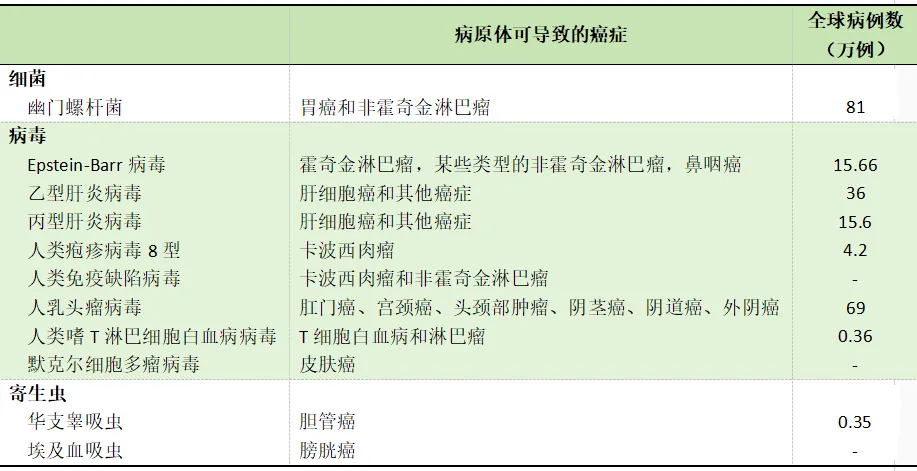
有研究显示,在2018年,全球归因于感染的癌症病例约220万例(表1)。
表1 全球归因于感染的癌症病例
2014年,中国20岁及以上癌症死亡归因于4种病原体的人群归因分值(表2)。
表2 我国20岁及以上癌症死亡归因分值

(6)环境污染与癌症
2017年,我国由空气污染导致的肺癌死亡病例为17.93万例,其中14.15万例由空气颗粒物污染导致,3.78万例可归因于固体燃料造成的室内空气污染。
(7)放射性暴露与癌症
2022年,美国30岁以上成人新发癌症中,将近5%可以归因于紫外线辐射暴露。相应风险超过不健康的饮食、感染以及静息性生活方式所带来的癌症风险。
少量的紫外线辐射在维生素D的产生中起着至关重要的作用,但过量则有害。2020年,全球过度暴露于紫外线辐射导致约120万例非黑色素瘤皮肤癌和32.5万例皮肤黑色素瘤,以及6.4万例非黑色素瘤和5.7万例皮肤黑色素瘤过早死亡。
放射性检查的医疗辐射风险多大?
与明确的致癌因素相比(如吸烟),常规检查带来的医疗辐射风险极低。医师和工程师都致力于降低医疗辐射剂量,在有必要做检查的时候,拒绝检查远比辐射的风险大得多。
(8)女性因素与癌症
乳腺癌是激素依赖相关的恶性肿瘤,任何可能增加女性激素暴露的因素,均可能增加乳腺癌风险,包括初潮年龄早、绝经年龄晚、口服避孕药、激素替代治疗、不生育/晚育、流产、不哺乳/哺乳时间短。
目前,我国女性生理生育特征正以前所未有的趋势进展,主要表现为初潮年龄不断下降、绝经年龄不断延后、平均生育次数显著下降、首次生育年龄明显延迟、两次生育年龄间隔延长、平均哺乳时间显著下降,这些变化导致未来乳腺癌发病趋势严峻,令人堪忧。
(9)乳房特征与癌症
相比疏松乳房,致密乳房的女性发生乳腺癌的风险较高。我国45~65岁女性致密乳房比例为49.2%,高于美国白人致密乳房比例(48.7%)。值得注意的是,绝经后、活产次数多与致密乳房呈负相关,乳腺良性疾病史及首次生育年龄晚与致密乳房呈正相关。
三、癌症预防建议
世界卫生组织明确指出,针对病因学预防(癌症一级预防),即减少致癌因素,约1/3的癌症是可以预防的,并且适用于全体人群。在癌症预防方面,世界癌症研究基金会、美国癌症研究所给出了10条建议。· 保持健康体重。
· 积极参加锻炼。
· 多吃全谷物、豆类、蔬菜和水果。
· 限制“快餐”及高脂、高糖等加工食品。
· 少吃红肉和加工肉类。
· 少喝含糖饮料。
· 少喝酒,最好别喝酒。
· 不要用营养补充剂预防癌症。
· 如果可以,母亲最好选择母乳喂养。
· 如有可以,癌症患者请遵循以上建议。
《欧洲防癌规范》补充了以下建议:请勿吸烟,或使用任何类型的烟草,保持无烟环境,避免二手烟;参加乙型肝炎病毒和人乳头瘤病毒的疫苗接种计划;参加结直肠癌、女性乳腺癌和子宫颈癌的癌症筛查计划。
四、早筛早诊降低癌症负担
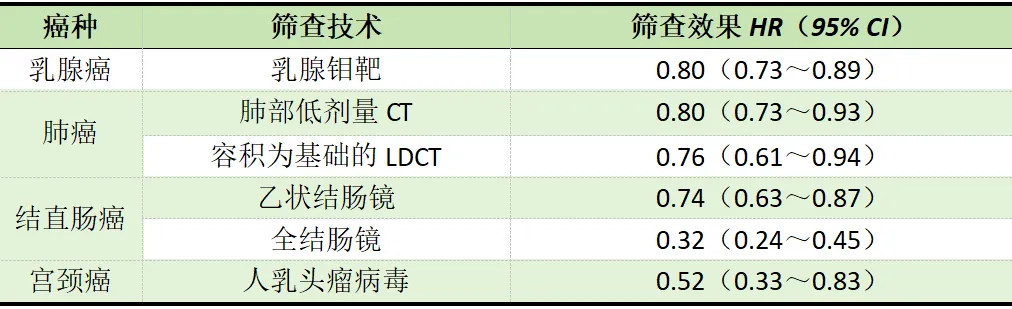
此外,世界卫生组织也明确指出,1/3的癌症是可以早期发现的。目前,已有大量高级别的随机对照研究证据证实,早期筛查可降低20%~48%的常见癌症死亡(表3)。表3 国外筛查证据
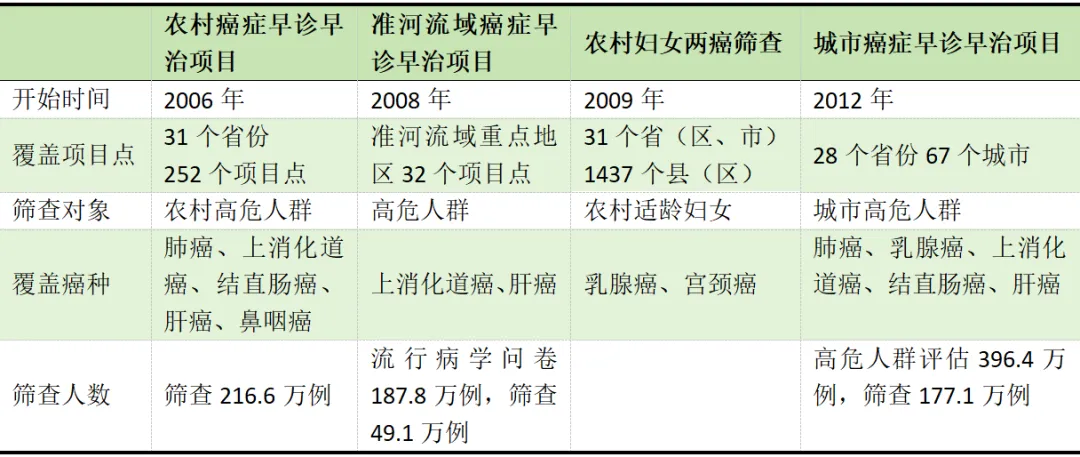
目前,我国已将部分癌症纳入中央财政支持的癌症筛查公共卫生项目(表4)。
表4 国内筛查项目
我国常见癌症筛查指南推荐方法,及全球最新证据。
1.肺癌
《中国肺癌筛查标准(T/CPMA013-2020)》推荐低剂量螺旋CT。研究显示,我国40~74岁人群接受一次性肺部低剂量CT筛查能够有效降低31.0%肺癌死亡和32%的全因死亡。
2.乳腺癌
《中国女性乳腺癌筛查标准(T/CPMA014-2020)》推荐乳腺超声或乳腺X线检查。英国数据显示,从40岁或41岁开始,英国50岁之前女性每年一次乳房X线检查可降低25%的乳腺癌死亡。
3.结直肠癌
《中国结直肠癌筛查与早诊早治指南(2020,北京)》推荐筛查方案为结肠镜(每5~10年)与粪便隐血试验(每年)相结合。
欧洲四国55~64岁人群实用随机对照研究显示,全结肠镜筛查能有效降低结直肠癌的发病率18%,但并没有显著降低病死率。
4.胃癌
《中国早期胃癌筛查流程专家共识意见》推荐筛查方案为胃功能3项(血清胃蛋白酶原Ⅰ/Ⅱ、胃泌素-17水平,幽门螺杆菌抗体)和胃镜。
研究显示,我国高危地区40~69岁人群接受一次性内镜筛查能够有效降低上消化道肿瘤的发病率23%和病死率57%。
5.肝癌
《中国人群肝癌筛查指南(2022,北京)》推荐筛查方案为腹部超声、甲胎蛋白检测、磁共振。
乙型肝炎病毒表面抗原阳性人群,每年接受超声联合甲胎蛋白检查相比未经筛查确诊的肝癌患者,生存率可提高1.5~2倍。总 结
与欧美国家比较,我国癌症具有三高一低的特点:发病率高、病死率高、经济负担高、生存率低。吸烟、饮酒、肥胖、饮食因素、缺少体力活动、病原体感染、空气污染、遗传等为癌症的主要危险因素,除遗传以外,均为可改变的危险因素。
戒烟、倡导健康生活方式、避免感染等一级预防措施及高危人群筛查和早诊早治等二级预防措施可有效降低癌症的疾病负担。
来源: 康迅网


 科普中国公众号
科普中国公众号
 科普中国微博
科普中国微博

 帮助
帮助
 康迅网
康迅网 
