马上就是世界艾滋病日了,这种被誉为“不治之症”的疾病,在今年的8月份时,被报道称「第四例艾滋病治愈者或已出现,但其治疗难以复制」,也就是说,目前人类已经实现了4例艾滋病患者的“治愈”,这对于艾滋病来说,可谓曙光,那么是不是所有艾滋病都可以进行治愈了?

在回答这个问题之前,我们先要了解下截至目前为止的4例艾滋病患者情况,他们的共同之处能够为我们提供答案。
01,4例艾滋病“治愈者”
2008年11月,《新英格兰医学杂志》上发表了一篇轰动性研究,在该文章中,报道了来自柏林的一名患者,该患者同时患有艾滋病和白血病,为了治疗白血病,在接受了特殊干细胞移植手术后,两种疾病均被治愈。
而且在随后的2年内,在没有服用抗逆转录病毒药物(针对艾滋病的药物)情况下,他体内也没有检测出HIV病毒[1]。
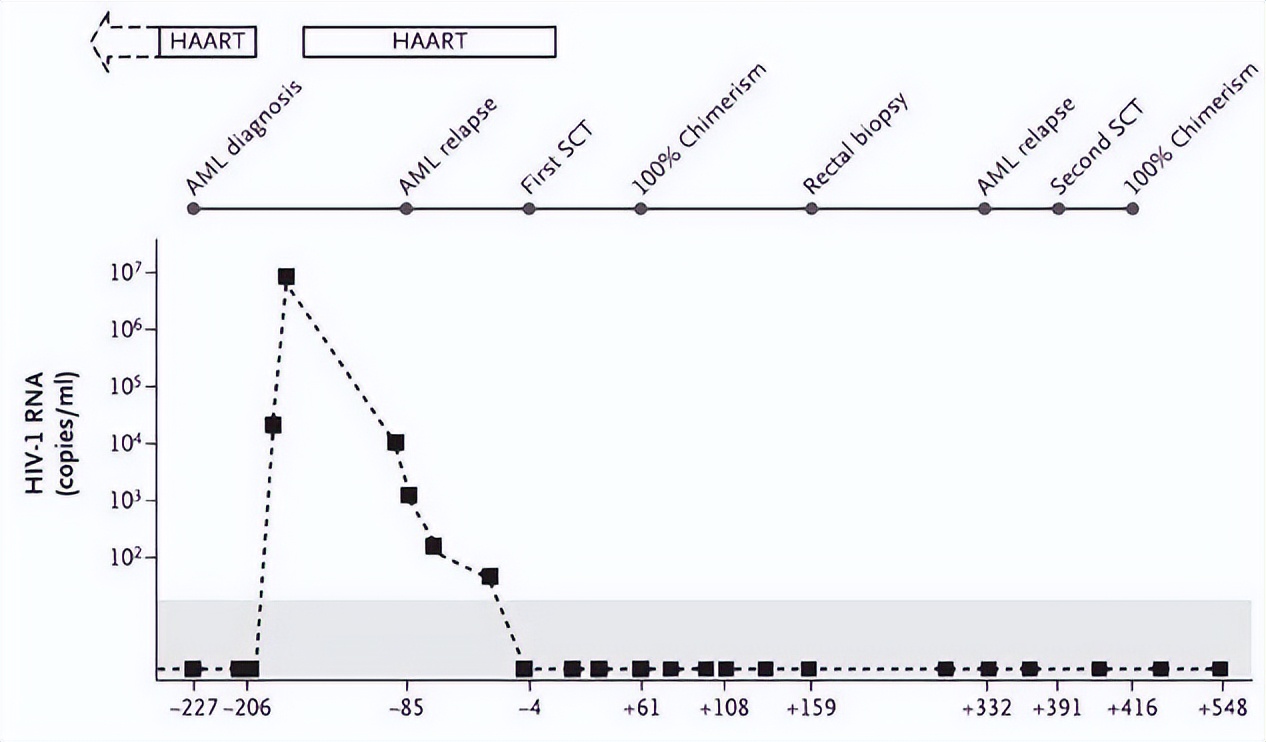
患者体内的HIV病毒RNA浓度随时间变化 图片来源:参考文献[1]
该文章一出,可谓石破天惊,因为这是人类历史上首次报道“治愈”了艾滋病,而在这之前,我们认为艾滋病是无法彻底治愈的,只能依靠药物来进行抑制和维持,因此这名病人还被专门称为“柏林病人”。
而在这之后,漫长的岁月里,我们再也没看到过新的案例,直到2020年,医学期刊《柳叶刀》上发表了一篇新研究,这次是一名来自英国的男性患者,被称为“伦敦病人”,该患者同样也患有艾滋病和白血病,在进行干细胞移植后,同样把艾滋病和白血病都治愈了[2]。
2年后的2022年2月,来自美国的研究人员报告了第三例被“治愈”的艾滋病患者:“纽约病人”。该患者与前二者一样,同时患有艾滋病和白血病,在进行了脐带血移植后,艾滋病和白血病同时消失。
如今,短短的5个月后,第4例病人被治愈了,这例病人也是艾滋病和白血病双重患者,在进行了干细胞移植后,同时治愈了这两种疾病。

我们可以看到,从2008到2020再到2022,“治愈”案例出现的频率越来越高,这背后到底有什么秘诀呢?
02,4例“幸运儿”的巧合?
相信你看完上述4例艾滋病被治愈的情况,第一时间找出的共同点是:艾滋病+白血病的双重患者,他们都是先感染得了艾滋病,又罹患了白血病,但是这种雪上加霜的情形,却是山重水复疑无路,柳暗花明又一村,给了他们一个新的治愈机会。
再进一步细看,他们都进行了移植,有的进行了特殊干细胞移植,有的是脐带血移植,但是共同点是:它们都是干细胞。这似乎就是他们“治愈”艾滋病的秘密所在,为什么会如此?
秘诀就藏在艾滋病以及白血病干细胞移植的机制中。艾滋病和白血病治疗的协同秘诀。艾滋病,是一种让人闻之色变的传染病,被称为20世纪的瘟疫,其本身是由人类免疫缺陷病毒(human immune deficiency virus,HIV)感染引发的,这种疾病就被叫做获得性免疫缺陷综合征(Acquired Immune Deficiency Syndrome),简称AIDS,音译就是艾滋。
从它的名字中,我们就可以基本上掌握其致病的特点,那就是感染后会使得人的免疫变弱,这也是艾滋病的重要特征之一,本质上是因为HIV病毒进入人体后,主要攻击人体的免疫系统。
但免疫系统是我们人体的基本保障系统,它能够识别异物、病原体以及自身病变或老化的细胞组织,从而起到生理防御、自身稳定以及免疫监视的功能。一旦免疫系统因受到攻击而功能减弱,那么我们就会面临许多疾病的危害,从比较轻微的异物过敏,到病原体感染,再到更加严重的癌症都有可能出现。艾滋病患者死亡的原因也大多因为这些疾病。
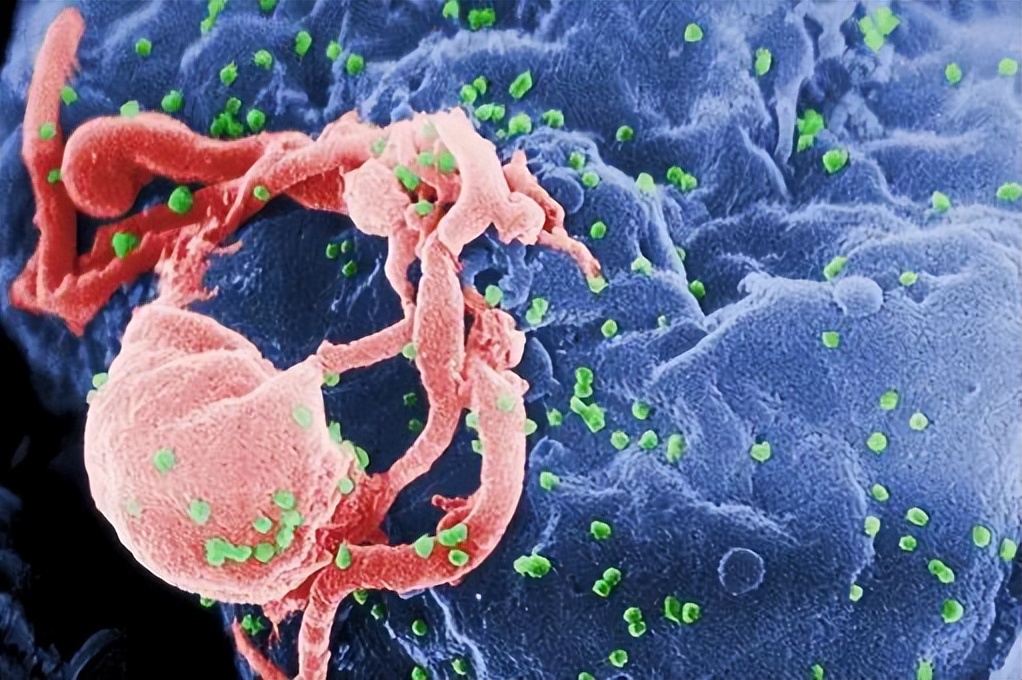
HIV病毒(绿色)从淋巴细胞中出来,图片来源:wikipedia
白血病,则是一种血液疾病,是人体的白细胞因为种种原因发生变异后,开始增殖失控、分化障碍以及凋亡受阻,最后导致白细胞失控后恶性增殖,最后影响了人体的造血功能并损害人体的器官,所以白血病也往往被称为“血癌”。
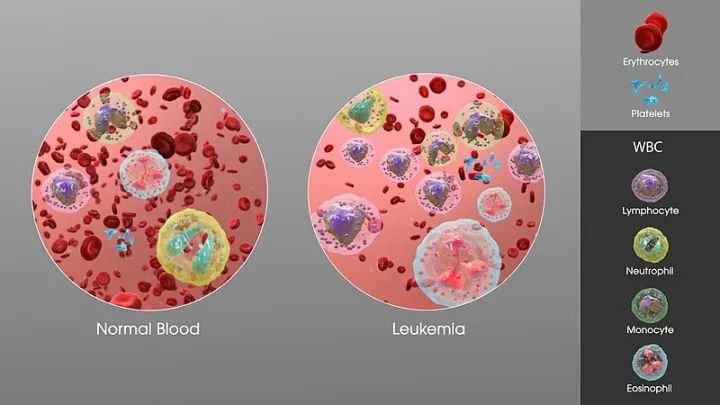
相较于正常人体血液(左),白血病患者体内白细胞增多(右)图片来源:wikipedia
这二者看起来风马牛不相及,但是有一个共同点,那就是都是针对免疫系统,艾滋病是针对免疫细胞,而白血病的白细胞本身也是免疫细胞,这个共同点恰恰成就了治愈艾滋病和白血病的契机。
对于艾滋病,我们目前还没有治愈办法,但是对于白血病,我们还是积累了不少的经验,其中最典型的彻底根治白血病的办法就是:造血干细胞移植。白血病是人体的血液白细胞出现了问题,而和人体其他许多器官不大一样,人体的血液是一种能源源不断再生的成分,其根源在于人体存在一种特殊的干细胞,那就是造血干细胞。
人体本来有许多种干细胞,它们具有增殖和分化潜能,也就是既能够不断复制自己,又能够分化成为功能细胞,我们人体最终能够形成如此复杂多样的组织结构,干细胞居功至伟。
不过,在出生后,绝大多数干细胞逐步失去干性,也就是没法再进行分化了。而造血干细胞却是罕见的可以维持干性源源不断分化的,从而源源不断
所以面对血液出现的问题,可以采用从根源解决的办法,那就是直接移植干细胞来更换整套造血系统,这样就彻底解决了白血病。由于造血干细胞往往存在于人体的骨髓中,因此造血干细胞移植也往往被称为骨髓移植,脐带血作为富含干细胞的成分,自然也拥有造血干细胞。
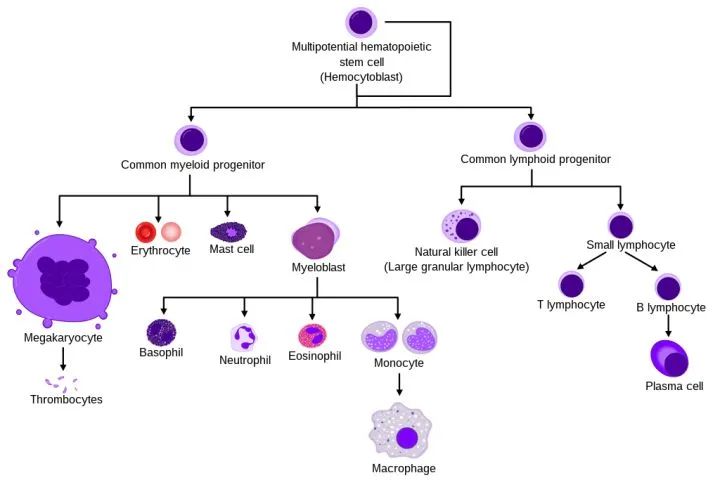
这一移植,可不仅仅是解决了白血病的造血问题,它还改变了人体的免疫。因为我们的免疫细胞基本也是从造血干细胞中生成并不断分化形成的,而艾滋病最严重的问题之一就是免疫细胞被HIV病毒攻陷从而导致免疫缺陷,这样更换造血干细胞后,相当于过去被感染的免疫细胞也一并被更新了。正因为如此,这几位“双重不幸者”反而变成了“幸运儿”。
总结一下这个逻辑就是:
1.人体的免疫细胞主要来自于造血干细胞。2.艾滋病攻击免疫细胞,白血病中免疫细胞恶性增殖。3.移植干细胞后,恢复正常的造血功能,免疫细胞恢复正常,艾滋病中受损的免疫细胞由新的造血系统重新生成,于是得以治愈。
03,CCR5Δ32发威
不过,估计你看到这里,一定意识到,这里有个bug——艾滋病毒既然可以攻击免疫系统,哪怕是更换了造血系统,产生了新的免疫细胞,艾滋病毒依然可以继续攻击这些免疫细胞从而形成新的感染啊?毕竟更换骨髓可不能彻底清除人体的艾滋病毒啊。
那到底还有什么隐藏的要素呢?
其秘诀就在于这种特殊的造血干细胞来源。其实早在上世纪,人们就观察到了一种现象,那就是,艾滋病面前竟然不是人人平等,有一些人,他们患艾滋病的概率要比正常人低很多。进一步的科学研究终于解开了这种神奇现象背后的原因,这些人拥有一种独特的基因变异,CCR5Δ32[3]。
为什么这个变异会导致他们不容易得艾滋病呢?这就不得不提一下艾滋病感染的机制。
CCR5是一种白细胞表面的受体蛋白,本身在机体内承担免疫作用。不过当HIV-1入侵细胞的时候,CCR5作为其趋化因子受体之一而帮助HIV-1进入宿主靶向细胞,从而引发感染,于是CCR5就成了HIV-1感染的帮凶。
但是有些人体内的CCR5基因发生了变异,产生了Delta 32 突变,导致了CCR5基因不能完整表达,结果导致HIV-1缺乏帮凶而难以进入到细胞中,自然也没法感染了。
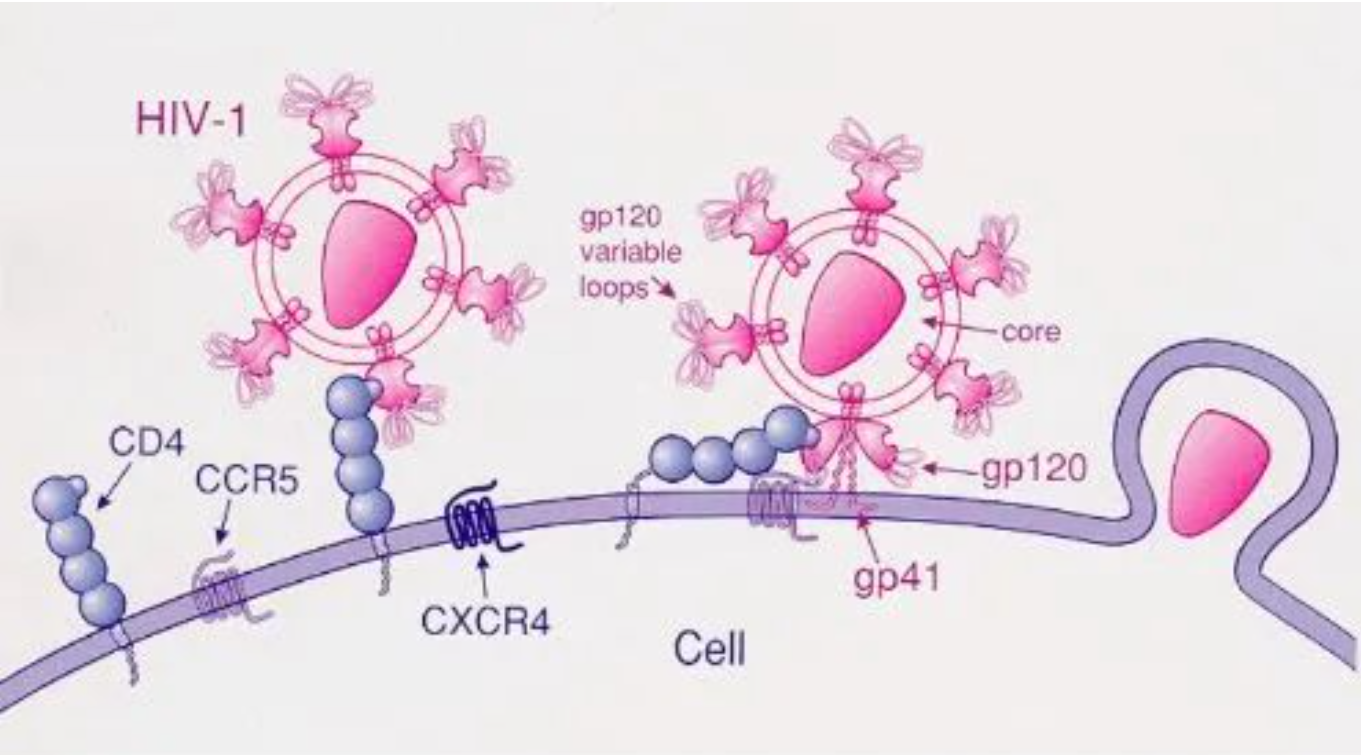
HIV-1型病毒通过CD4和CCR5进入免疫细胞的过程 图片来源:wikipedia
事实上,这四例病人接受的干细胞供体,无一例外都是含有CCR5Δ32的,这正是他们在干细胞移植后新生成的免疫系统可以抵御艾滋病毒攻击的核心因素。
作为对比,曾经也有同时患有艾滋病和白血病的波士顿病人,移植的是普通的造血干细胞了,结果在治疗后,艾滋病毒依然没有被彻底清除。
04,艾滋病治愈的春天来了吗?
其实谈论这个尚早。我们目前对于这些“治愈”患者的机制猜测是,我们在治疗他们白血病的同时,由于更换了他的造血系统,相当于免疫细胞也被更新了,而新的免疫细胞由于含有CCR5Δ32变异,可以免于HIV的攻击感染,从而也治愈了艾滋病。但是,到目前,一共才4例“治愈”者,样本量太少,所以还是很难确定我们目前的治疗机制是完全正确的。
而且,是否治愈,是需要打上引号的,因为这些病例治愈时间太短,事实上包括研究文献里,也只是指出经过一段时间,并没有检出HIV或者HIV低于一定的标准,而真正要确定他们身体中的HIV病毒是否被彻底清除,还需要时间的考验。

即便假定我们的机制猜测是正确的,那么还有一些问题尚待解决。
1.HIV彻底清除难度极大
虽然目前报道这四例患者体内检测出的HIV活病毒基本没有了,但是并不能说彻底清除了HIV痕迹,因为HIV还有一个特殊的能力,那就是它们可以整合到人体自身的基因组上达到长久的留存[4]。
2.造血干细胞移植风险依然不低
尽管造血干细胞移植已经成为治疗白血病的重要途径,但实践中却没那么轻松。一方面,造血干细胞的配型非常复杂,不仅比血液配型复杂,而且还面临供体严重不足的情况,尤其是目前4例病人还需要的是特殊的CCR5Δ32变异造血干细胞,就更是稀有了。
即便有幸得到了供体,在实际移植中也是非常危险的操作,造血干细胞移植中容易出现多器官并发症,比如移植中骨髓空缺期的严重感染以及移植后的排斥风险,因此实际上除非是迫不得已,很少有人进行骨髓移植。
3. CCR5Δ32变异是否彻底有效也是个问题
CCR5基因可不是专门的能抵抗艾滋病毒的基因,它对于免疫系统、神经系统都有作用。而且,即便是对于艾滋病来说,CCR5也并不是其唯一受体,比如CXCR4同样也是HIV受体。
CCR5Δ32主要是针对的HIV-1的R5-strain,但艾滋病病毒还有许多其它类型的毒株,CCR5Δ32是无法抵御它们的。而且HIV甚至能够绕开CCR5和CXCR4进行感染,因此即便是天然拥有CCR5Δ32的人群,也不是对HIV彻底绝缘的。
正因为如此,我们对于目前的“治愈”还是抱着谨慎的态度,对于大多数HIV患者来说,按时服用相应的药物依然是目前最佳的选择。而对于更广大的未感染HIV群体来说,我们依然要做好防护,避免不洁性行为,远离毒品,不和他人共用注射器等。
参考文献:
[1]Hütter G, Nowak D, Mossner M, et al. Long-term control of HIV by CCR5 Delta32/Delta32 stem-cell transplantation[J]. New England Journal of Medicine, 2009, 360(7): 692-698.
[2]Gupta R K, Peppa D, Hill A L, et al. Evidence for HIV-1 cure after CCR5Δ32/Δ32 allogeneic haemopoietic stem-cell transplantation 30 months post analytical treatment interruption: a case report[J]. The Lancet HIV, 2020, 7(5): e340-e347.
[3]Novembre J, Galvani A P, Slatkin M. The geographic spread of the CCR5 Δ32 HIV-resistance allele[J]. PLoS biology, 2005, 3(11): e339.
[4]Cohn L B, Silva I T, Oliveira T Y, et al. HIV-1 integration landscape during latent and active infection[J]. Cell, 2015, 160(3): 420-432.


 科普中国公众号
科普中国公众号
 科普中国微博
科普中国微博

 帮助
帮助
 李雷
李雷 
