面对药敏报告,您是不是也有下面的疑惑
选的药物MIC值是不是越小越好?
药敏结果敏感,为什么目标治疗却无效?
药敏结果没有报的药物,能选吗?
这些问题使得临床医生不知道如何选用抗菌药物,今天针对药敏报告解读中遇到的问题进行解答,解决临床选药中的困扰。
第一个问题:药物MIC值是不是越小越好?
首先必须明确不同抗菌药物的MIC值没有直接可比性,同一种抗菌药物MIC值越小效果越好,即相对而言选择离敏感折点越远的药物治疗成功率越高。MIC值是体外药敏标准,PK/PD是体内标准,临床疗效与MIC值和PK/PD的动态密切相关,治疗方案应参考两者综合制定。
第二个问题:为什么药敏报告敏感而临床治疗无效?
1、可能培养出的不是真正的致病菌,而是定植菌或污染菌。主要原因是人体本身正常菌群的存在,从标本采集到培养鉴定可能的误差,以及环境中无处不在的细菌在检验质量环节控制不严时导致的污染。因此如何鉴别致病菌、定植菌或污染菌一直是困扰医务人员的难题与挑战。要准确的判断分离菌是否为病原体,除了要掌握人体不同部位常见的定植菌的种类、生物学特性及其致病性外,还必须结合患者基础疾病、临床表现和治疗反应。
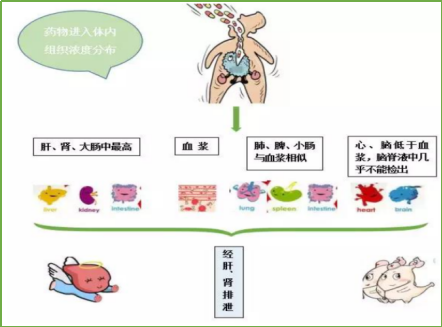
2、感染部位与药代、药动学因素。药物敏感性报告的结果其依据来源于该药物的血药浓度。如果感染部位的药物浓度同其在血液中差距明显,疗效会影响很大。如左氧在尿中浓度为血中的50多倍,所以即使药敏报告为耐药,左氧治疗尿路感染时可能依然有效。反之,当药物在感染部位的浓度远低于血药浓度时,即使药敏报告为敏感,临床治疗效果很大可能极不理想。比如颅内感染患者,由于血脑屏障的作用,有一些药物无法通过血脑屏障,脑内浓度很低,即使体外敏感,也绝不能用于颅内感染的治疗(一、二代头孢、克林霉素、大环内酯类等)。因此,当感染部位药物浓度与血中浓度差别较大时,如果依照CLSI药敏标准则体外药敏可能无法与体内疗效获得一致结果。
3、细菌本身因素,起初对某种抗菌药物敏感的菌株在开始治疗以后可以发展为中介或耐药。这种耐药性的发展可短到在治疗后的3-4天后出现,常见于第三代头孢菌素治疗肠杆菌属;所有抗菌药物治疗铜绿假单胞菌以及喹诺酮类治疗葡萄球菌最常出现上述情况。
4、体外药敏条件单一、恒定,而体内环境复杂多变。
因人体是非常复杂的,个体间有差异,不同疾病对药物体内过程影响不同,尤其是危重症、重大合并症、老年患者等药物的体内过程可能会发生明显的改变。
5、忽视外科治疗,感染部位的外科治疗(清创、引流、换药等)比使用抗菌药物更重要。
第三个问题:药敏结果没有报的药物,能选吗?
抗菌药物有200多种,药敏试验没必要也不可能包含所有药物。试验的药物代表一类药,而不是一种药。指示性药物药敏结果可提示对其他抗菌药物的敏感性,如青霉素敏感的葡萄球菌可提示对葡萄球菌感染具有临床疗效的其他β-内酰胺类药物也敏感(苯唑西林、阿莫西林、哌拉西林、头孢唑林、头孢呋辛等);苯唑西林(头孢西丁)耐药葡萄球菌提示对所有使用的β-内酰胺类药物(除五、六代头孢)均耐药,如苯唑西林耐药的金黄色葡萄球菌,提示对一、二、三、四代头孢、碳青霉烯类、头霉素类等均耐药。因此仅测试青霉素和头孢西丁或苯唑西林二者中任一种,即可推测对各种β-内酰胺类药物的敏感性或耐药性。
等效药物(交叉耐药性和交叉敏感性几乎完全相同)可通过测试一种药物来预测密切相关的同类药物的结果,以较少的药物测试数量获得较多的密切相关药物的结果,进而提升效率。如头孢噻肟、头孢曲松为等效药物,如果肠杆菌目细菌对头孢噻肟敏感可认为对头孢曲松也敏感。
所以即使药敏报告单中未报告的药物,视具体情况,有时也可选用。
最后再强调一点
折点的确定是根据抗菌药物抑制细菌生长所需的MIC,结合常用剂量时体内达到的血药浓度,划分细菌对抗菌药物敏感/中介或剂量依赖性敏感/耐药的界限,也就是说,细菌对抗菌药物是否敏感,与给药剂量也密切相关。用药时不仅要看药敏结果还要考虑到给药剂量。
作者:周口市中心医院 神经内科三 王星华
声明:本文部分图片来自网络,如有侵权,请联系删除
来源: 自创


 科普中国公众号
科普中国公众号
 科普中国微博
科普中国微博

 帮助
帮助
 药知道
药知道 